में पॉलीएंगाइटिस के साथ ईोसिनोफिलिक ग्रैनुलोमैटोसिस छोटे रक्त वाहिकाओं की ग्रैनुलोमैटस सूजन होती है। ऊतक को इओसिनोफिलिक ग्रैन्यूलोसाइट्स द्वारा ट्रेस किया गया है।
पॉलीएंगाइटिस के साथ ईोसिनोफिलिक ग्रैनुलोमैटोसिस क्या है?

© तंजा एसेर - stock.adobe.com
पहले के समय में, पॉलीएंगाइटिस के साथ ईोसिनोफिलिक ग्रैनुलोमैटोसिस (EGPA) के रूप में भी चुर्ग-स्ट्रॉस सिंड्रोम (सीएसएस) मालूम। पैथोलॉजिस्ट जैकब चुर्ग (1910-2005) और लोटे स्ट्रॉस (1913-1985) ने नाम के रूप में कार्य किया। वर्तमान में, हालांकि, बीमारी को शॉर्ट के लिए पॉलीएंगाइटिस या ईजीपीए के साथ ईोसिनोफिलिक ग्रैनुलोमैटोसिस कहा जाता है।
पॉलीएंगाइटिस (रक्त वाहिकाओं की सूजन) के साथ ईोसिनोफिलिक ग्रैनुलोमैटोसिस एक दुर्लभ बीमारी है जो एएनसीए से जुड़े वास्कुलिटाइड्स (एएवी) में से एक है। ANCA एंटी-न्यूट्रोफिल साइटोप्लाज्मिक एंटीबॉडी का संक्षिप्त नाम है। एएनसीए से जुड़े वास्कुलिटिस एक प्रणालीगत बीमारी है जो लगभग किसी भी अंग को प्रभावित कर सकती है।
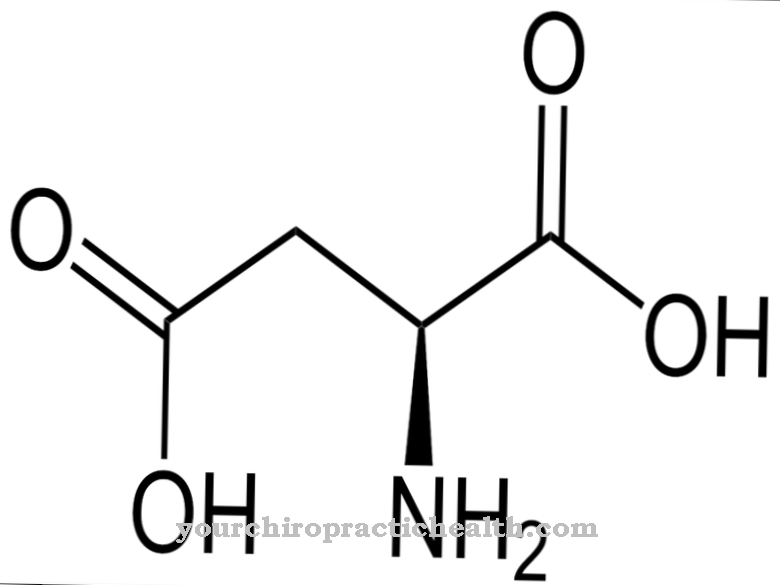
ईजीपीए की एक विशिष्ट विशेषता फेफड़ों की भागीदारी है, जो अस्थमा के लक्षणों के माध्यम से ध्यान देने योग्य है। पॉलीएंगाइटिस के साथ ईोसिनोफिलिक ग्रैनुलोमैटोसिस के हिस्से के रूप में, छोटे और मध्यम आकार के रक्त वाहिकाओं की एक ग्रैनुलोमैटस (ग्रेन्युल-गठन) सूजन होती है। ऊतक को ईोसिनोफिल्स (भड़काऊ कोशिकाओं) द्वारा घुसपैठ किया जाता है, सफेद रक्त कोशिकाओं का एक सबसेट।
रक्त वाहिकाओं की सूजन इसलिए प्रतिरक्षा प्रतिक्रिया के रूप में होती है। पुरुषों के रूप में ईजीपीए विकसित करने की संभावना महिलाओं की तुलना में दोगुनी है। ज्यादातर मामलों में, रोग 40 से 50 वर्ष की आयु के बीच दिखाई देता है। घटना प्रति वर्ष प्रति मिलियन आबादी पर एक से दो नए मामलों की है।
का कारण बनता है
पॉलीएंगाइटिस के साथ ईोसिनोफिलिक ग्रैनुलोमैटोसिस का क्या कारण है अभी भी अज्ञात है। विभिन्न डॉक्टरों को संदेह है कि यह शरीर की अपनी रक्षा प्रणाली की खराबी के कारण होता है। एलर्जी संबंधी पूर्वानुमान एक विशेष भूमिका निभाते हैं।
ईजीपीए विशेष रूप से ब्रोन्कियल अस्थमा या अन्य एलर्जी से पीड़ित लोगों में आम है। इसके अलावा, मोंटेलुकास्ट जैसी कुछ दवाओं के उपयोग को चुर्ग-स्ट्रॉस सिंड्रोम के विकास के लिए एक जोखिम कारक माना जाता है। एक हड़ताली तथ्य यह है कि रक्त वाहिकाओं को नुकसान IgE एंटीबॉडी के कारण होता है। इसके अलावा, रोग हमेशा वायुमार्ग में शुरू होता है, जो एक प्रतिरक्षा जटिल बीमारी को इंगित करता है।
लक्षण, बीमारी और संकेत
पॉलीएंगाइटिस के साथ ईोसिनोफिलिक ग्रैनुलोमैटोसिस के लक्षण कई चरणों में दिखाई देते हैं। ईजीपीए की शुरुआत में पुरानी श्वसन संबंधी बीमारियां विकसित होती हैं। यह अस्थमा, एक एलर्जी बहती नाक (नासिकाशोथ) या साइनस संक्रमण (साइनसाइटिस) हो सकता है।
जबकि नाक में एक विस्फोटित नाक सेप्टम है, साइनस में पॉलीप्स होते हैं। ब्रोन्कियल अस्थमा भी बाद में होता है। ईजीपीए के दूसरे चरण में, रक्त और ऊतक ईोसिनोफिलिया होता है। वास्तविक प्रणालीगत बीमारी केवल तब दिखाई देती है जब छोटी रक्त वाहिकाओं में वास्कुलिटिस होता है।
ज्यादातर मामलों में यह अतिरिक्त ग्रैनुलोमा या हाइपेरोसिनोफिलिया के साथ होता है। यह अभी तक स्पष्ट नहीं हो सका है कि कौन से कारक बीमारी के विभिन्न चरणों का कारण बनते हैं। चूंकि पॉलीएंगाइटिस के साथ ईोसिनोफिलिक ग्रैनुलोमैटोसिस सभी अंगों में हो सकता है, जठरांत्र संबंधी मार्ग भी प्रभावित होता है।
यह कॉलिक जैसे लक्षणों, दस्त, मतली और उल्टी के माध्यम से ध्यान देने योग्य है। इसके अलावा, कोरोनरी धमनियों या हृदय की मांसपेशियों में सूजन संभव है, जिससे हृदय की अपर्याप्तता या यहां तक कि दिल का दौरा पड़ सकता है। यह व्यक्तिगत तंत्रिका क्षति को देखने के लिए असामान्य नहीं है, जो तेज दर्द, सुन्नता और पक्षाघात के साथ है।
यदि त्वचा शामिल है, तो यह पिन-आकार के रक्तस्राव, घावों या अल्सर को जन्म देगा। अन्य संभावित अस्थायी लक्षण बुखार, हल्के निमोनिया, थकान और वजन में कमी हैं।
निदान और पाठ्यक्रम
पॉलीएंगाइटिस के साथ ईोसिनोफिलिक ग्रैनुलोमैटोसिस का पहला संदेह अस्थमा रोगियों में तब उत्पन्न होता है जब वे अन्य लक्षणों जैसे कि तंत्रिका क्षति या हृदय की समस्याओं से पीड़ित होते हैं। निदान सुनिश्चित करने के लिए, ऊतक के नमूने हृदय क्षेत्र, त्वचा के एक तंत्रिका या प्रभावित क्षेत्रों से लिए जाते हैं।
वास्कुलिटिस की पहचान भड़काऊ कोशिकाओं की विशिष्ट संरचना द्वारा की जा सकती है। एक रक्त परीक्षण से ईोसिनोफिल ग्रैनुलोसाइट मूल्यों में वृद्धि का पता चलता है, जो एक विशिष्ट खोज है। एक अन्य संकेत आईजीई एंटीबॉडी का एक संचय है। ये सभी रोगियों में लगभग 40 प्रतिशत में पाए जा सकते हैं।
एक्स-रे परीक्षा, कंप्यूटेड टोमोग्राफी (सीटी) या चुंबकीय अनुनाद इमेजिंग (एमआरआई) जैसे इमेजिंग तरीकों का उपयोग परानासल साइनस, फेफड़े या दिल में रोग के foci के निदान के लिए किया जाता है जो दिखाई नहीं देते हैं। ईजीपीए रोगियों की जीवन प्रत्याशा में हाल के वर्षों में इम्यूनोसप्रेसेरिव उपचारों के माध्यम से काफी सुधार हुआ है।
हालांकि, रिलेपेस सामान्य हैं, इसलिए कठोर निगरानी की आवश्यकता होती है। इष्टतम उपचार के साथ, 5 साल की जीवित रहने की दर 80 प्रतिशत से अधिक है। हालांकि, कुछ रोगियों की मौत हार्ट अटैक या दिल की विफलता से होती है।
जटिलताओं
एक नियम के रूप में, रोग श्वसन पथ में लक्षणों और जटिलताओं का कारण बनता है। रोगी नाक और साइनस में सूजन से भी पीड़ित हो सकता है, जो रोजमर्रा की जिंदगी को जटिल बनाता है और जीवन की गुणवत्ता को कम करता है। पॉलीप्स भी अक्सर विकसित होते हैं, जो सांस लेना अधिक कठिन बनाते हैं।
कम ऑक्सीजन की आपूर्ति के कारण, ज़ोरदार गतिविधियों को अब नहीं किया जा सकता है और प्रभावित व्यक्ति चेतना खो सकता है। हृदय और जठरांत्र संबंधी मार्ग भी प्रभावित होते हैं, जिससे हृदय की विफलता हो सकती है। सबसे खराब स्थिति में, इससे दिल का दौरा पड़ सकता है और अंततः मौत हो सकती है। बीमारी की सामान्य भावना भी बुखार और भूख न लगना है, जिससे वजन कम हो सकता है। कई मामलों में, निमोनिया भी होता है।
उपचार आमतौर पर एंटीबायोटिक दवाओं की मदद से कारण है और कुछ दिनों के बाद सफल होता है। हालांकि, परिणामी क्षति और अन्य जटिलताओं को रोकने के लिए शुरुआती उपचार आवश्यक है। जीवन प्रत्याशा कम नहीं है। यदि कोई रिलैप्स है तो जटिलताएं उत्पन्न हो सकती हैं और मरीज फिर से बीमारी से ग्रस्त हो जाता है।
आपको डॉक्टर के पास कब जाना चाहिए?
यदि श्वास संबंधी विकार होते हैं, तो एक चिकित्सा परीक्षा शुरू की जानी चाहिए। यदि आप सांस लेने में रुकावट, सांस लेने में तकलीफ या सांस लेने में रुकावट का अनुभव करते हैं, तो चिंता का कारण है। डॉक्टर की यात्रा आवश्यक है, क्योंकि जीव को ऑक्सीजन की आपूर्ति की लगातार कमी से जीवन-धमकी की स्थिति का खतरा होता है। अंग विफलता हो सकती है, जो अपूरणीय और आजीवन क्षति से जुड़ी है।
यदि नींद की गड़बड़ी सांस की एक साथ कमी के साथ होती है, तो जल्द से जल्द एक डॉक्टर की आवश्यकता होती है। यदि आपको उच्च रक्तचाप है, तो हृदय की लय, तालुमूल, एकाग्रता विकार या ध्यान की कमी के साथ समस्याओं, एक डॉक्टर से परामर्श किया जाना चाहिए। कई दिनों तक बने रहने या तीव्रता में वृद्धि के बाद साइनस की शिकायतों की जांच और इलाज किया जाना चाहिए।
यदि आपके पास पेट या आंतों के लक्षण हैं, तो डॉक्टर की यात्रा आवश्यक है। यदि बार-बार मतली, उल्टी या दस्त के लक्षण दिखाई देते हैं, तो डॉक्टर से परामर्श किया जाना चाहिए। पूरे शरीर में दर्द, ऐंठन या पक्षाघात की स्थिति में, जल्द से जल्द एक डॉक्टर से परामर्श किया जाना चाहिए।
गंभीर मामलों में, यदि अनुपचारित छोड़ दिया जाता है, तो एक कोमाटोस स्थिति का खतरा होता है। अंगों की कोमलता को असामान्य माना जाता है और इसका मूल्यांकन चिकित्सकीय रूप से भी किया जाना चाहिए। यदि अल्सर का निर्माण होता है, सूजन या बीमारी की एक सामान्य भावना होती है, तो डॉक्टर की यात्रा आवश्यक है। अवांछित वजन घटाने, लगातार थकावट या शारीरिक कमजोरी की भावना की स्थिति में, एक चिकित्सा परीक्षा शुरू की जानी चाहिए।
आपके क्षेत्र में चिकित्सक और चिकित्सक
उपचार और चिकित्सा
पॉलीएंगाइटिस के साथ ईोसिनोफिलिक ग्रैनुलोमैटोसिस के शुरुआती चरणों में, रोगी को ट्राइमेथोप्रिम या सल्फेमेथॉक्साज़ोल जैसे एंटीबायोटिक दिए जाते हैं। इसके अलावा, विरोधी भड़काऊ कोर्टिकोस्टेरोइड कम खुराक में दिए जाते हैं, जो सभी रोगियों में से दो तिहाई में सुधार लाते हैं।
एक उन्नत चरण में, मरीजों को कॉर्टिकोस्टेरॉइड्स के अलावा इम्यूनोसप्रेसेन्ट्स प्राप्त होते हैं। यदि बीमारी का कोर्स गंभीर है, तो कॉर्टिकोस्टेरॉइड शॉक ट्रीटमेंट को आशाजनक माना जाता है। कॉर्टिकोस्टेरॉइड्स की उच्च खुराक कुछ दिनों के भीतर जलसेक के रूप में प्रशासित होती है। यदि यह उपचार सफल नहीं है, तो इम्युनोग्लोबुलिन का भी उपयोग किया जा सकता है।
यदि दवा को प्रशासित करके सूजन को रोका जा सकता है, तो कोर्टिसोन की खुराक धीरे-धीरे सबसे कम संभव खुराक तक कम हो जाती है। इस तरह, ईजीपीए को अधिकांश रोगियों में स्थायी रूप से दबाया जा सकता है।
आउटलुक और पूर्वानुमान
पॉलीएंगाइटिस के साथ इओसिनोफिलिक ग्रैनुलोमैटोसिस के लिए पूर्वानुमान - पूर्व में चुर्ग-स्ट्रॉस सिंड्रोम के रूप में भी जाना जाता है - नाटकीय रूप से भिन्न होता है। रोग का निदान बदतर है, अधिक अंग रोग से प्रभावित होते हैं। समस्या यह है कि यह बीमारी व्यावहारिक रूप से हर किसी को प्रभावित कर सकती है, ज्यादातर जीवन के मध्य में।
रोग का वर्णन सूजन वाले रक्त वाहिकाओं द्वारा किया जाता है। केवल छोटे और मध्यम आकार के बर्तन प्रभावित होते हैं, लेकिन कई हैं। वे अंगों का नेतृत्व करते हैं और उन्हें रक्त और पोषक तत्वों की आपूर्ति करते हैं। यदि हृदय और मस्तिष्क जैसे महत्वपूर्ण अंग, किडनी या तंत्रिकाएं ईोसिनोफिलिक ग्रैनुलोमैटोसिस और पॉलीएंगाइटिस से प्रभावित होती हैं, तो यह मुश्किल हो जाता है।
उपचार के बिना रोग का निदान बहुत खराब है। यह अक्सर चिकित्सा उपचार के साथ सुधार करता है, लेकिन केवल भारी दवा के साथ। कॉर्टिकोस्टेरॉइड्स या इम्युनोसप्रेस्सेंट्स जैसे कि एज़ैथियोप्रिन, मेथोट्रेक्सेट या साइक्लोफॉस्फेमाइड अक्सर उपयोग किया जाता है।
हालांकि, ईोसिनोफिलिक ग्रैनुलोमैटोसिस और पॉलीएंगाइटिस के लिए रोग का निदान आगे बिगड़ता है अगर इन दवाओं को लंबे समय तक लेना पड़ता है। इस तरह की तैयारी में आमतौर पर गंभीर दुष्प्रभाव होते हैं। ये पहले से ही क्षतिग्रस्त जीव को और भी कमजोर कर देते हैं। यदि दवा को धीरे-धीरे रोका जा सकता है क्योंकि स्थिति में सुधार होता है, तो रोग का निदान भी बेहतर होगा।
दुर्भाग्य से, लक्षण अक्सर वापस आते हैं। ये तब बीमारी के पहले प्रकोप से बदतर हो सकते हैं।
निवारण
पॉलीएंगाइटिस के साथ ईोसिनोफिलिक ग्रैनुलोमैटोसिस के खिलाफ कोई ज्ञात निवारक उपाय नहीं हैं। इसलिए बीमारी के कारणों को अभी तक निर्धारित नहीं किया जा सका है।
चिंता
एक नियम के रूप में, इस बीमारी से प्रभावित लोगों के लिए अनुवर्ती देखभाल के लिए कोई विशेष या प्रत्यक्ष उपाय और विकल्प उपलब्ध नहीं हैं। प्रारंभिक निदान और रोग का पता लगाना मुख्य रूप से महत्वपूर्ण है ताकि अन्य संकलनों से बचा जा सके। पहले बीमारी का पता चला है, बेहतर होगा कि आमतौर पर आगे का कोर्स होगा।
स्वतंत्र रूप से चंगा करना भी संभव नहीं है, ताकि प्रभावित व्यक्ति निश्चित रूप से एक डॉक्टर पर निर्भर हो। लक्षणों को केवल स्थायी चिकित्सा उपचार के साथ स्थायी रूप से राहत दी जा सकती है। आमतौर पर बीमारी का इलाज दवा की मदद से किया जाता है। संबंधित व्यक्ति लक्षणों को कम करने के लिए सही खुराक और दवा के नियमित सेवन पर निर्भर है।
एक चिकित्सक से हमेशा सलाह ली जानी चाहिए कि क्या कुछ अस्पष्ट है या यदि आपके कोई प्रश्न हैं। यदि अवांछनीय साइड इफेक्ट्स हैं जो संबंधित व्यक्ति के जीवन की गुणवत्ता पर नकारात्मक प्रभाव डालते हैं, तो उनसे भी संपर्क किया जाना चाहिए। कई मामलों में, रोग से प्रभावित अन्य लोगों के साथ संपर्क भी उपयोगी हो सकता है, क्योंकि यह सूचना के आदान प्रदान के लिए असामान्य नहीं है। अधिकांश समय, प्रभावित व्यक्ति की जीवन प्रत्याशा इस बीमारी से कम नहीं होती है।
आप खुद ऐसा कर सकते हैं
श्वसन पथ पर अनावश्यक रूप से बोझ न डालने के लिए, निकोटीन के सेवन से बचना चाहिए। इसी तरह, किसी भी कमरे का दौरा नहीं किया जाना चाहिए जिसमें हवा में धूम्रपान या अन्य प्रदूषक हैं। जठरांत्र संबंधी मार्ग की और जलन से बचने के लिए, शराब जैसे किसी भी विषाक्त पदार्थों का सेवन नहीं करना चाहिए।
इसके अलावा, एक स्वस्थ आहार मनाया जाना चाहिए और वजन घटाने से बचना चाहिए। पर्याप्त विटामिन और फाइबर रिकवरी प्रक्रिया को बढ़ावा देते हैं और अंडरस्क्रिप्ली को रोकते हैं। यदि संभव हो तो कार्बोहाइड्रेट, पशु वसा या जैतून के तेल के सेवन से बचना चाहिए, क्योंकि ये पाचन प्रक्रिया को और कठिन बना देते हैं। निर्जलीकरण को रोकने के लिए शरीर को हर दिन पर्याप्त तरल पदार्थ देने की आवश्यकता होती है।
थकावट और थकावट के बावजूद, यह महत्वपूर्ण है कि रोगी नियमित रूप से ताजी हवा में बाहर रहे और पर्याप्त रूप से सक्रिय है। भलाई को मजबूत करने के लिए, ऐसी गतिविधियाँ शुरू की जानी चाहिए जो जीवन में आनंद को बढ़ावा दें।
तत्काल वातावरण से लोगों के साथ आदान-प्रदान भी रोजमर्रा की जिंदगी की चुनौतियों का सामना करने में सक्षम होने में मदद करता है। तनाव कम करने के लिए, यह सलाह दी जाती है कि रोगी विश्राम तकनीकों जैसे योग या ध्यान का उपयोग करें। शरीर को गर्मी की पर्याप्त आपूर्ति की आवश्यकता होती है। इसलिए हम ड्राफ्ट या बहुत पतले कपड़े पहनने के खिलाफ सलाह देते हैं।

.jpg)

.jpg)